Молодая женщина 20 лет с обмороком
Автор Пенделл Мейерс. Оригинал: A young woman in her early 20s with syncopeКак-то раз с утра ко мне поступила 20-летняя женщина с эпизодом обморока. Ее жизненные показатели были в пределах нормы, за исключением того, что ее пульс составлял 109 в минуту.
Даже не заглядывая в ее медкарту, я сразу же пошел ее посмотреть. Я обнаружил в палате молодую девушку и ее родителей, которые были свидетелями этого события. Она рассказала, что она сидела на краю бассейна, когда у нее появилась головокружение, поэтому она встала из бассейна и затем внезапно начала падать прямо на глазах родителей, которые смогли поймать ее, предотвратив травму. Она очнулась в течение 30 секунд - минуты. Она сказала, что у нее никогда не было подобных эпизодов. Она отрицала наличие каких-либо симптомов до или после событии и я не нашел у нее каких-либо симптомов при первоначальном осмотре.
После получения анамнеза я спросил о любых известных проблемах со здоровьем. Они сообщили мне, что ее недавно госпитализировали (10 дней назад) из-за «жидкости вокруг сердца» и буквально через день выписали без проблем.
Поэтому я немедленно направился за ультразвуковым аппаратом.
Когда я закатывал аппарат в палату, она внезапно стала пепельной и заторможенной, а затем откинулась на кровать и перестала отвечать на вопросы, но сделала несколько бессознательных движений и застонала. Кардиомонитор показывал синусовый ритм, но автоматическая манжета для измерения артериального давления АД не считывала.
Вызвав помощь, я организовал ее транспортировку в палату интенсивной терапии и быстро посмотрел ее на УЗИ, которое подтвердило мои подозрения:
Этот быстрый осмотр был всем, что я смог получить в сложившейся ситуации. УЗИ показывает умеренный периферический выпот в перикарде с сердцем, раскачивающимся вперед и назад во время сердечного цикла. Более конкретная информация, такая как окончательный диастолический коллапс ПЖ, не был указан или недоступен в настоящее время, учитывая очевидный клинический контекст.
Мы выполнили перикардиоцентез с использованием трехпросветного набора центральной линии под ультразвуковым контролем в трансторакальной позиции. По катетеру было удалено приблизительно 500 мл серозной жидкости с немедленной нормализацией всех жизненно важных функций.
Позже была выполнена КТ и показала правильное положение катетера:
Она была госпитализирована в отделение интенсивной терапии, и для забора большего количества жидкости катетер использовался несколько раз. В итоге она провела в клинике несколько дней и больше жидкость не накапливалась. Катетер был удален еще в отделении неотложной терапии, и дальнейших процедур ей не потребовалось. Девушка была выписана домой в хорошем состоянии.
Оглядываясь назад на предыдущую госпитализацию
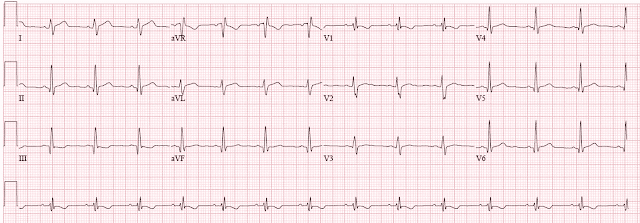
Только после того, как все завершилось я смог вернуться и покопаться в данных ее предыдущей госпитализации. Первоначально у нее в течение 6 дней повторялись боли в груди, спине и плечах, и у нее, как сообщалось, была нормальная ЭКГ, рентген грудной клетки и d-димер.Вот ее ЭКГ при первом обращении:
В отведениях II и III наблюдается легкая элевация ST. В отведении III наблюдается немного странная морфология сегмента ST. Предварительные ЭКГ не были доступны. В целом, я не думаю, что я рассматривал бы эту ЭКГ относящейся к первому визиту, учитывая представленный анамнез. Смит: есть патологические зубцы Q во II, III и aVF, V4-V6 и аномальный RSR' в V1.
Она получала торадол (кеторол) и пепсид (фамотидин), потом ее выписали домой с мотрином (напроксеном). Через несколько дней она обратилась повторно с периодическими болями, но также и тошнотой, диареей и ознобом. Была записана еще одна ЭКГ, и на этот раз было отмечено, что эта ЭКГ была ненормальной. Было выполнено эхо, которое показало «обычный периферический перикардиальный выпот». У нее был диагностирован перикардит, и она провела один день в больнице без каких-либо событий.
Ниже вы увидите серийные ЭКГ этой госпитализации.
В дополнение к элевации ST в V3-V6 и II, III и aVF, в конце зубца T наблюдается странная морфология, наиболее странная в отведениях I, III и aVF. Я не видел этой конкретной морфологии раньше, и она, конечно, не соответствует известным паттернам гипокалиемии или реперфузии.
Гораздо более классические изменения для перикардита. Обратите внимание на диффузную элевацию ST и, в особенности, на отсутствие реципрокной депрессии ST и/или инверсии зубца T в aVL, несмотря на элевацию ST в III. Конечно, некоторые ИМО могут вызывать диффузную элевацию ST, такие как ИМО ПМЖВ типа III, однако при интерпретации помогает клиническая картина. В конечном счете, во многих случаях нет точного способа отличить пери/миокардит от ИМО только по ЭКГ.
Через 1 неделю (примерно за 1 неделю до обращения с тампонадой) у нее был контрольный амбулаторный визит и была записана такая ЭКГ :
Заметно разрешение изменений.
Первая ЭКГ, записанная во время ее визита с тампонадой, записанная вскоре после декомпенсации в реанимационном отделении, но до перикардиоцентеза. Широко распространенная элевация ST, немного большая по сравнению с предыдущей.
Один день спустя после перикардиоцентеза, снова видно относительное разрешение результатов.
Балл обучения:
Перикардиальный выпот является ключевой информацией для диагностики и прогноза перикардита. Было бы интересно узнать, как закончился бы случай, если бы на этом последующем визите было сделано еще одно УЗИ за неделю до ее визита с тампонадой. Возможно, увеличение перикардиальной жидкости могло бы помочь предотвратить острую декомпенсацию через неделю.В этой статье Бишофа и Смита сравнивались нижние ИМ и перикардиты, и было обнаружено, что из 154 пациентов с нижним ИМпST, 17% из которых имели элевацию ST менее 1 мм в любом нижнем отведении, все 154 имели по меньшей мере 0,25 мм депрессию ST в aVL. Среди 49 пациентов с перикардитом, у которых была нижняя элевация ST, ни у кого из 49 не было депрессии ST в aVL. Интересно, что в этом исследовании также рассматривались 54 «тонких» нижних ИМ, и у этих 49 пациентов была небольшая депрессия в aVL. Кроме того, инверсия зубца T в aVL также оказалась чувствительной на 100% и специфичной на 86% для нижних ИМпST.
Комментарий Кена Грауера, MD
Доктор Майерс и группа врачей неотложной медицинской помощи оказались поразительно проницательны в отношении этой 20-летней женщины, которая не выжила бы, если бы не обратилась к врачу именно тогда, когда ей был сделан спасительный перикардоцентез.МЫСЛИ: Этой 20-летней женщине был диагностирован острый перикардит + жидкость в перикарде несколько недель назад. Я хотел бы добавить следующие общие мысли к вышеупомянутой дискуссии доктора Майерса:
- На эхо, выполненном во время текущего визита в клинику, было видно все: большой периферический выпот в перикарде с признаком «раскачивающегося сердца».
- ЛУЧШИМ клиническим свидетельством в подтверждение того, что у этой пациентки действительно была тампонада сердца - это немедленное восстановление сознания и нормальных жизненно важных функций после экстренного перикардиоцентеза с удалением 500 мл жидкости у этой тяжелой пациентки с гипотензией и нарушением сознания.
- Для превосходного обзора патофизиологического объяснения признаков и симптомов, связанных с тампонадой сердца - СМОТРИТЕ этот обзор Jensen et al. в e-Journal Card. Prac 15(17), 2017. Среди клинических ЖЕМЧУЖИН из этого обзора: i) в результате повышения внутриперикардиального давления вследствие большого выпота в перикарде - диастолическое наполнение заметно уменьшается, что приводит к синусовой тахикардии как раннему ЭКГ-признаку (в попытке сохранить сердечный выброс); и ii) симптомы тампонады в значительной степени зависят от скорости, с которой накапливается перикардиальная жидкость. При быстром накоплении перикардиальной жидкости - эластичности перикарда гораздо меньше времени, чтобы приспособиться к увеличению внутриперикардиального давления, - следовательно, гораздо большая вероятность резкой гемодинамической декомпенсации.
- Следует основательно задуматься об этиологии острого перикардита у этой ранее здоровой 20-летней женщины! Обследование во время ее предыдущей госпитализации первоначально дали «нормальные» ЭКГ, R-грудной клетки и d-димер (хотя, как обсуждали д-р Мейерс и я ниже - ЭКГ во время предыдущих визитов отнюдь не были «нормальными»).
- Безусловно, наиболее распространенной этиологией острого перикардита у молодых людей является «идиопатическая» (Mayo Clin Proc 85(6): 572-593, 2010), хотя многие (большинство) из этих «идиопатических» случаев вероятно вирусные. Тем не менее, в кратком анамнезе, доступном во время 1 обращения в неотложку в данном случае, нет упоминаний о какой-либо вирусной продроме (тошнота, диарея и озноб были отмечены только после того, как она вернулась в неотложку через несколько дней после ее первого визита). Учитывая демографические данные этой пациента (т.е. молодая взрослая женщина) - нужно учитывать возможность того, что выпот в перикарде мог быть первым проявлением системного аутоиммунного заболевания (т. е. РА, СКВ и т. д.). Это особенно применительно к данному случаю, учитывая предполагаемую скорость накопления перикардиальной жидкости после кажущегося восстановления после ее первоначальной госпитализации и откровенную серьезность ее симптомов во время этого рецидива (т. е., острую декомпенсацию вследствие тампонады сердца). Последующее наблюдение (если это еще не было сделано) должно включать серологическое тестирование, чтобы исключить возможность аутоиммунной патологии, которая может привести к повторению рецидива.
- В блоге д-ра Смита таких случаев и не сосчитать. Вот почему доктор Смит проницательно подчеркивает: «Вы диагностируете острый перикардит на свой страх и риск пациента». Ясно, что острый перикардит является наиболее гипердиагностируемым заболеванием!
- Тем не менее, есть случаи, когда вы можете точно диагностировать острый перикардит. Это может быть возможно и при физикальном обследовании! (См. Жемчужину № 2 следующего пункта). Хотя в большинстве случаев острого идиопатического (или острого вирусного) перикардита Эхо будет нормальным - наличие выпота в перикарде на Эхо может помочь в диагностике, как это было в сегодняшнем случае.
- ЖЕМЧУЖИНА №2 - Часто упускают из виду диагностическую ценность шума трения перикарда. Шум трения перикарда выглядит как царапающий, поверхностный звук (как при ходьбе по снегу). Может быть только один или несколько компонентов в шума трения. Он может нарастать и уменьшаться по громкости, часто становясь громче во время вдоха. Трение часто бывает преходящим и может быть прерывистым, поэтому стоит выслушивать пациента хотя бы несколько раз! ЗАКЛЮЧЕНИЕ: ЕСЛИ слышен шум трения перикарда, тогда диагноз - острый перикардит! Однако отсутствие шума трения не исключает перикардит. Клиническая реальность. Несмотря на то, что в литературе говорится более чем о 50% пациентов с острым перикардитом, у которых в какой-то момент времени выслушивается шум трения, но диагноз многих (если не большинства) случаев острого перикардита ставится при отсутствии шума трения. По личному опыту преподавания: в течение почти 4 десятилетий преподавания, как во время прямого наблюдения, так и при интерпретации ЭКГ в Интернете - большинство специалистов даже не упоминают, что они выслушали что-то (не говоря уже о том, что внимательно слушали более одного раза). НЕ удивляйтесь тому, что после вас врач ничего не говорит о шуме терния перикарда после того, как вы его слышали (НЕ слушал/не слышал).
- ЖЕМЧУЖИНА № 3 - В тех случаях, когда ЭКГ помогает в диагностике острого перикардита, следует помнить об обычной последовательной 4-х стадийности эволюции ЭКГ. Из них - только стадия I является потенциально диагностической (при которой наблюдается диффузная элевация ST - часто с генерализованной депрессией сегмента PR + элевация PR в aVR). Далее могут последовать стадии II и III через несколько часов - дней - недель, в которых повышенные сегменты ST возвращаются к исходному уровню (т. е. «Псевдонормализация»), а затем переходят в диффузную инверсию зубца Т.
- ЖЕМЧУЖИНА № 4 - ЭКГ совсем не чувствительна и не специфична для выявления большого выпота в перикарде с тампонадой сердца. Может быть или не быть стадии I с диффузным подъемом ST - который, даже если он присутствует, ничего не доказывает о вероятности тампонады сердца. Каждый ищет синусовую тахикардию и диффузное снижение амплитуды, но масса ситуаций дают такие же неспецифические изменения. Одна ЭКГ-находка, которая убедительно свидетельствует о тампонаде, если она видна при правильных клинических обстоятельствах = Электрическая Альтернация! Физиологически - обнаружение на ЭКГ электрической альтернации коррелирует с наличием «раскачивающегося сердца» в перикардиальном мешке на Эхо. В итоге - электрическую альтернацию вряд ли можно увидеть при небольшом (или даже умеренном) выпоте в перикарде - и даже более крупный выпот (как это было в сегодняшнем случае) не обязательно приводят к электрической альтернации! Но если вы видите электрическую альтернацию - это полезная находка на ЭКГ.
Рисунок 1: 1-я, 3-я, 4-я, 5-я и 6-я ЭКГ, показанные выше в этом случае (см. текст).
- ЭКГ № 1 - ВЫ заметили, что морфология зубца Р на ЭКГ № 5 отличается, по сравнению с морфологией зубца Р на каждый из четырех других записей? Следует отметить, что ЭКГ № 5 является единственной записью, записанной в то время, когда клиническое состояние этой пациентки улучшилось. Я подозреваю, что на ЭКГ № 1, 3, 4 и 6 был эктопический предсердный ритм, потому что: i) зубец P либо не является явно положительным в отведении II - или (как видно на ЭКГ №6) зубец P в отведении II меньше, чем P в отведении I, и связан с отрицательными зубцами P в отведениях III и aVF; и, ii) интервал PR ненормально короткий в каждой из 5 трасс с эктопическим предсердным ритмом. Напротив, на ЭКГ № 5 (записана, когда пациентка чувствовала себя хорошо) - виден нормальный синусовый ритм, потому что зубец Р явно положителен в отведении II, а интервал PR нормальный.
- Возможно (по крайней мере, у этой пациентки) - может быть так, что эктопический предсердный ритм является маркером повышенного внутриперикардиального давления (которое физиологически передается в предсердия при большом выпоте). Мне показалось удивительным, что, по крайней мере, у этой пациентки - единственная ЭКГ, показывающая синусовый ритм, была той, которая была записана, когда клиническое состояние пациента было лучше.
- ПРИМЕЧАНИЕ. Среди изменений ЭКГ, на которые мы обращаем внимание при оценке записей при возможном остром перикардите, находится депрессия PR в ряде отведений с элевацией PR в aVRя. Тот факт, что эктопический предсердный ритм с коротким интервалом PR присутствует на каждой из 5 ЭКГ в этом случае, когда у пациентки была симптоматика, имеет значение - потому что это открытие может свести на нет возможность распознать депрессию или элевацию PR.
- Есть ряд описательных изменений ЭКГ № 1, которые следует отметить. Подчеркну, что ни одна из них не обязательно указывает на какую-либо патологию у здорового молодого взрослого, но, учитывая возможный диагноз у этой пациентки, на ЭКГ № 1 следует отметить, что: i) в нескольких отведениях имеются узкие зубцы Q - и в некоторых отведениях эти зубцы Q довольно глубокие. Это актуально в данном случае - поскольку зубцы Q могут быть маркером острого миокардита (а у пожилых пациентов - зубцы Q могут быть маркером инфаркта); ii) На ЭКГ № 1 имеется неполная БЛНПГ - что видно по узкому, но многофазному комплексу QRS в отведении V1, с терминальными зубцами S в отведениях I и V6. (Обратите внимание, что комплекс QRS в отведении V1 необычен тем, что имеет 4 компонента = комплекс rSR's'); и iii) на ЭКГ № 1 имеется аномально правая ось во фронтальной плоскости (QRS в отведении I явно более отрицательный, чем положительный). При различных клинических обстоятельствах - это может свидетельствовать о блокаде задней ветви в связи с неполной БПНПГ. Наконец = iv) Существует небольшая элевация точки J в ряде отведений - при этом форма (т.е. выпрямление ST) и величина подъема ST в отведениях I, II и V2 на ЭКГ №1 больше, чем обычно ожидать в противном случае у здорового молодого взрослого. Я бы обычно игнорировал подобные находки, если бы анамнез был ничем не примечательным - но в клинических условиях, в которых я оценивал пациента на предмет возможного острого перикардита, мне хотелось бы знать, могут ли эти необычные, но не диагностируемые изменения ST-T быть предвестником того, что произошло далее.
- Диффузная элевация сегмента ST, которое имеет либо восходящую, либо прямую форму (но не выпуклую), отчетливо видно по меньшей мере в 9 из 12 отведений. То, что это реальная находка, твердо установлено путем сравнения морфологии ST-T с тем, что мы видели на ЭКГ №1. Это также подтверждает мое первоначальное впечатление об ЭКГ №1, где я думал, что появление приподнятого и выпрямленного сегмента ST может быть «предвестником» того, что должно было произойти.
- Как правило, при перикардите I стадии - в правосторонних отведениях (т.е. отведения aVR и V1) как правило не бывает подъема ST. Это случай здесь, на ЭКГ № 3.
- ЖЕМЧУЖИНА № 5: Обычно при перикардите I стадии - картина сегмента ST в отведении II напоминает то, что наблюдается в отведении I (как мы видим здесь на ЭКГ № 3). Это отличается от острого инфаркта миокарда, при котором внешний вид сегмента ST отведения II напоминает отведение III (вместо отведения I).
- ЖЕМЧУЖИНА №6. Отношение величины подъема ST к амплитуде зубца Т в отведении V6 должно быть менее 0,25 (т. е. высота подъема ST, измеренная от окончания сегмента PR до точки J, должна быть менее 1/4 высоты зубца Т в отведении V6. См. например «Перикардит» снова поражает). ЭКГ № 3 удовлетворяет ненормальным критериям для этого соотношения - поскольку в отведении V6 по меньшей мере 1 мм элевации ST - с амплитудой зубца Т = 4 мм в этом отведении - для ненормального соотношения не менее 0,25!
- ПРИМЕЧАНИЕ № 1: зубцы Q (как показано здесь на ЭКГ № 3 в нескольких отведениях) не являются частью изменений ЭКГ, указывающих на острый перикардит. Если это пациент 20 лет - такие зубцы Q могут быть маркером миокардита. У этой пациентки они, скорее всего, являются долгосрочной нормальной находкой.
- ПРИМЕЧАНИЕ № 2: Тот факт, что несинусовый ритм с коротким интервалом PR присутствует и на ЭКГ № 3, сводит на нет отсутствие депрессии PR как фактора против перикардита.
- ПРИМЕЧАНИЕ: ВЫ заметили, что морфология QRS на ЭКГ № 4 немного изменилась по сравнению с ЭКГ № 3. Обратите внимание, что в отведении V1 больше нет комплекса rSR', а зубец R в отведении V2 заметно выше относительно зубца S в этом отведении, чем это было в отведении V2 на ЭКГ №3. Кроме того, ST-T в настоящее время положительны в отведении V1 ЭКГ №4. Я подозреваю, что причиной этих изменений, вероятно, будет небольшой сдвиг в расположении электродов на грудной клетке. Тем не менее, клинически у нас такое же впечатление (т. е. изменения на ЭКГ № 4 снова соответствуют острому перикардиту I стадии).
ЭКГ № 5: Как отмечалось ранее - на ЭКГ № 5 виден синусовый ритм с нормальным интервалом PR. В отведении V1 снова виден 4-компонентный комплекс (rSR's') неполной БЛНПГ.
- Согласно доктору Мейерсу, диффузная элевация ST значительно меньше, чем на ЭКГ № 3 и 4, что соответствует улучшению клинического состояния этой пациентки.
ЭКГ № 6: Нижняя кривая на рисунке 1 была записана в неотложке, вскоре после гемодинамической декомпенсации, но до того, как при экстренным перикардиоцентезе было удалено 500 мл жидкости.
- Кроме возврата нижнепредсердного ритма (очень короткий интервал PR; теперь снова с отрицательными зубцами Р в отведениях III и aVF) - ЭКГ № 6 напротив, не показывает ЭКГ-признаков острой тампонады сердца. То есть: I) нет тахикардии; II) нет низких амплитуд; и iii) несмотря на «раскачивающееся сердце» на «Эхо» (показано выше в обсуждении д-ра Мейерса) - на ЭКГ № 6 нет электрической альтернации.








Комментариев нет:
Отправить комментарий